Jacqueline LaPointe dne 15. června 2018
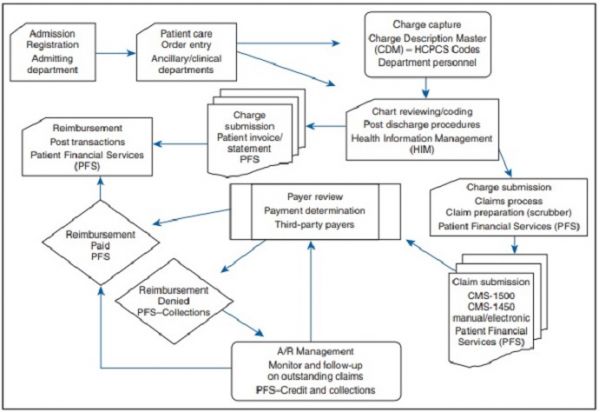
lékařské fakturace a kódování překládají setkání pacientů do jazyků používaných pro podání a úhradu nároků.
Fakturace a kódování jsou samostatné procesy, ale oba jsou rozhodující pro příjem plateb za zdravotnické služby.
přihlaste se k odběru novinek!
lékařské kódování zahrnuje extrahování fakturovatelných informací z lékařského záznamu a klinické dokumentace, zatímco lékařská fakturace používá tyto kódy k vytváření pojistných událostí a účtů pro pacienty. Vytváření nároků je místo, kde se protínají lékařské fakturace a kódování a tvoří páteř cyklu příjmů ve zdravotnictví.
proces začíná registrací pacienta a končí, když poskytovatel obdrží plnou platbu za všechny služby poskytované pacientům.
lékařský fakturační a kódovací cyklus může trvat od několika dnů do několika měsíců, v závislosti na složitosti poskytovaných služeb, řízení případných odmítnutí nároku a způsobu, jakým organizace shromažďují finanční odpovědnost pacienta.
zajištění toho, aby organizace poskytovatelů pochopily základy lékařské fakturace a kódování, může poskytovatelům a dalším zaměstnancům pomoci provozovat hladký příjmový cyklus a získat zpět veškerou úhradu povolenou pro poskytování kvalitní péče.
4 lékařské fakturační problémy ovlivňující cyklus příjmů ve zdravotnictví
lékařské fakturační potřeby transparentnost řízení výnosů z cyklu
co je to lékařské kódování?
lékařské kódování začíná setkáním pacienta v ordinaci lékaře, nemocnici nebo jiném místě poskytování péče. Když dojde k setkání s pacientem, poskytovatelé podrobně popisují návštěvu nebo službu v lékařském záznamu pacienta a vysvětlují, proč poskytli konkrétní služby, položky, nebo postupy.
přesná a úplná klinická dokumentace během setkání s pacientem je rozhodující pro lékařské vyúčtování a kódování, vysvětluje AHIMA. Zlatým pravidlem oddělení fakturace a kódování zdravotní péče je, “ nekódujte to ani nevyúčtujte, pokud to není zdokumentováno v lékařském záznamu.“.“
poskytovatelé používají klinickou dokumentaci k ospravedlnění náhrad plátcům v případě konfliktu s nárokem. Pokud služba není dostatečně zdokumentována v lékařském záznamu poskytovateli nebo jejich zaměstnanci, organizace by mohla čelit odmítnutí nároku a potenciálně odpisu.
poskytovatelé by také mohli být podrobeni vyšetřování podvodu nebo odpovědnosti za zdravotní péči, pokud se pokusí vyúčtovat plátcům a pacientům za služby nesprávně zdokumentované v lékařském záznamu nebo zcela chybějící v údajích pacienta.
jakmile poskytovatel propustí pacienta z nemocnice nebo pacient opustí kancelář, profesionální lékařský kodér zkontroluje a analyzuje klinickou dokumentaci, aby propojil služby s fakturačními kódy souvisejícími s diagnózou, postupem, poplatkem a profesionálním a/nebo kódem zařízení.
během tohoto procesu se pro různé účely používá několik typů sad kódů, včetně:
diagnostické kódy ICD-10
diagnostické kódy jsou klíčem k popisu stavu nebo zranění pacienta, jakož i sociálních determinantů zdraví a dalších charakteristik pacienta. Průmysl používá mezinárodní statistickou klasifikaci nemocí a souvisejících zdravotních problémů, desátou revizi (ICD-10) k zachycení diagnostických kódů pro účely fakturace.
sada kódů ICD-10 má dvě složky: kódy ICD-10-CM (klinická modifikace) pro diagnostické kódování a ICD-10-PCS (systém kódování procedur) pro lůžkové procedury prováděné v nemocnici.
v samotném kódu ICD-10-CM je více než 70 000 jedinečných identifikátorů. Kódovací systém ICD je udržován Světovou zdravotnickou organizací a je používán mezinárodně v modifikovaných formátech.
CMS převedl průmysl na systém ICD-10 v roce 2015. Kódy označují stav nebo zranění pacienta, kde se nachází zranění nebo příznak, a pokud návštěva souvisí s počátečním nebo následným setkáním.
tyto kódy podporují lékařské vyúčtování vysvětlením, proč pacient vyhledal lékařské služby a závažnost jejich stavu nebo zranění.
kódy procedur CPT a HCPCS
kódy procedur doplňují diagnostické kódy uvedením toho, co poskytovatelé udělali během setkání. Dva hlavní systémy kódování procedur jsou současné procedurální terminologie (CPT) kódy a Healthcare Common Procedure Coding System (HCPC).
Americká lékařská asociace (Ama) udržuje kódovací systém CPT, který se používá k popisu služeb poskytovaných pacientovi během setkání se soukromými plátci. Pracují s kódy ICD-10, aby zjistili, co se stalo a proč.
AMA každoročně vydává pokyny pro kódování CPT na podporu lékařských kodérů s kódováním specifických postupů a služeb.
lékařské kodéry by si měly být vědomy toho, že CPT kódy mají modifikátory, které popisují služby ve větší specifičnosti. Modifikátory CPT označují, zda poskytovatelé provedli více postupů, proč byla služba z lékařského hlediska nezbytná, a kde na pacientovi došlo k zákroku.
použití modifikátorů CPT zajišťuje, že poskytovatelům jsou správně uhrazeny všechny poskytované služby.
zatímco soukromí plátci mají tendenci používat kódy CPT, CMS a někteří plátci třetích stran vyžadují, aby poskytovatelé předložili nároky s kódy HCPC. Zákon o přenositelnosti a odpovědnosti za zdravotní informace (HIPAA) vyžaduje použití kódů HCPC, které staví na kódovacím systému CPT.
mnoho HCPC a CPT kódy překrývají, ale HCPCS kódy jsou schopny popsat non-lékařské služby, jako jsou ambulance jízd, trvanlivé lékařské vybavení použití a užívání léků na předpis. Kódy CPT neuvádějí typ položek použitých během setkání.
Hspcs má také své vlastní modifikátory, ačkoli mnoho modifikátorů je stejných jako modifikátory používané kódovacím systémem CPT.
Charge capture codes
kodéry také spojují položky objednávky lékaře, služby péče o pacienty a další klinické položky s kódem chargemaster. Chargemasters jsou seznam cen organizace za každou službu nabízenou v Organizaci poskytovatele.
tento proces je známý jako zachycení náboje. Vedoucí správy výnosů používají tyto ceny k vyjednávání sazeb úhrady pohledávek s plátci a vyúčtování pacientů za zbývající zůstatek.
profesionální a facility kódy
lékařské kodéry také překládají lékařský záznam do profesionálních a facility kódů, pokud je to možné, vysvětluje AAPC, dříve známý jako americká Akademie profesionálních kodérů.
Profesionální kódy zachycují lékaře a další poskytované klinické služby a propojují služby s kódem pro fakturaci. Tyto kódy vycházejí z dokumentace v lékařském záznamu pacienta.
kódy zařízení na druhé straně nemocnice používají k účtování nákladů a režijních nákladů na poskytování zdravotnických služeb. Tyto kódy zachycují poplatky za používání prostoru, zařízení, spotřební materiál, léky na předpis, a další technické součásti péče.
nemocnice mohou také zahrnout profesionální kódy o nárocích, pokud poskytovatel zaměstnaný nemocnicí provádí klinické služby. Zařízení však nemůže používat profesní kód, pokud Poskytovatel není na základě pracovní smlouvy a využívá prostor a zásoby nemocnice.
osvědčeným postupem pro nemocnice je integrace profesionálního Kódování A kódování zařízení. Kalifornská univerzita (UC) San Diego Health nedávno implementovala jednocestné kódování, které přineslo profesionální a facility kodéry do jedné platformy.
„bez ohledu na to, co EHR používáte, obvykle existuje demarkační linie, firewall nebo oddělení mezi“ profee „a zařízením,“ vysvětlil Cassi Birnbaum, MS, RHIA, CPHQ, FAHIMA, systémový ředitel pro integritu příjmů a správu zdravotních informací akademického zdravotního systému.
“ v našem EHR existují způsoby, jak posunout kódy od profesionální fakturace po fakturaci zařízení prostřednictvím nabíjecího routeru, ale není to nejjednodušší nebo nejpřímější proces a existuje mnoho potenciálních bodů selhání.“
s profesionálními a facility kodéry pracujícími v silech viděl Birnbaum duplicitní úsilí a sníženou produktivitu kódování.
rozhodla se integrovat oddělení pomocí společné kódovací platformy. Od integrace profesionálního a facility kódování, US San Diego Health zaznamenala nárůst čistého nároku a zvýšení produktivity kódování, s kódováním kolonoskopie z 12 minut na méně než pět minut.
maximalizace příjmů prostřednictvím zlepšení klinické dokumentace
co je lékařská fakturace?
zatímco kodéři jsou zaneprázdněni překládáním lékařských záznamů, proces fakturace front-end již začal.
Front-end lékařská fakturace
lékařská fakturace začíná, když se pacient zaregistruje v kanceláři nebo nemocnici a naplánuje schůzku.
„z hlediska příjmového cyklu začíná získávání nejpřesnějších informací předem plánováním pacientů a registrací pacientů,“ vysvětlil Gary Marlow, viceprezident financí pro nemocnici Beverly a nemocnici Addison Gilbert. „To poskytuje základy, kterými mohou být nároky účtovány a shromažďovány co nejúčinnějším a nejúčinnějším způsobem.“
při check-inu zajišťují billéři a pracovníci finančních služeb pro pacienty vyplnění požadovaných formulářů a potvrzují informace o pacientech, včetně adresy bydliště a aktuálního pojistného krytí.
při check-inu nebo check-outu, billers nebo jiný personál by měl také vybírat copayments, pokud je to možné. Organizace poskytovatelů by měly shromažďovat platby, když je pacient v kanceláři nebo nemocnici, aby zajistil včasný sběr finanční odpovědnosti pacienta.
součástí procesu front-end lékařské fakturace je také potvrzení finanční odpovědnosti pacienta. Lékaři a pracovníci finančních služeb pro pacienty ověřují, že požadované služby jsou pokryty zdravotním plánem pacienta, a v případě potřeby předloží předchozí povolení.
jakmile se pacient odhlásí, lékařské kodéry získají lékařské záznamy a začnou měnit informace na Fakturovatelné kódy.
Back-end lékařské fakturace
společně lékařské kodéry a back-end lékařské billers používají kódy a informace o pacientech k vytvoření „superbill“, vysvětluje AAPC.
superbill je rozpis formuláře, který poskytovatelé používají k vytváření nároků. Formulář obvykle zahrnuje:
- informace o poskytovateli: informace o pacientech: jméno, datum narození, informace o pojištění, datum prvního příznaku a další údaje o pacientech
- informace o návštěvě: Datum služby(y), kódy procedur, diagnostické kódy, modifikátory kódu, čas, jednotky, množství použitých položek a informace o autorizaci
poznámky a komentáře poskytovatele mohou být také zahrnuty do superbill, aby se ospravedlnily lékařsky nutná péče.
vytahování informací ze superbill, a to buď ručně nebo elektronicky, umožňuje lékařským účtovníkům připravit nároky.
Billers mají tendenci se zabývat dvěma typy reklamačních formulářů. Medicare vytvořil formulář CMS-1500 pro neinstitucionální zdravotnická zařízení (např. Federální program také používá formulář CMS-1450 nebo UB-04 pro nároky z institucionálních zařízení, jako jsou nemocnice.
soukromí plátci, Medicaid a další plátci třetích stran mohou používat různé formuláře žádostí na základě svých specifických požadavků na úhradu pohledávek. Někteří plátci přijali formuláře generované CMS, zatímco jiní založili své jedinečné formuláře na formátu CMS.
během přípravy nároku billers také „drhne“ tvrdí, že zajistí, aby byly přítomny a přesné kódy postupu, diagnózy a modifikátorů a že potřebné informace o pacientech, poskytovatelích a návštěvách byly úplné a správné.
pak back-end lékařské billers přenášet nároky na plátce. Podle HIPAA musí poskytovatelé předložit své nároky Medicare části A A B elektronicky pomocí standardního přenosového formátu ASC X12, běžně známého jako HIPAA 5010.
Ostatní plátci šli ve stopách Medicare tím, že požadovali elektronický přenos pohledávek.
v důsledku toho je přijetí elektronického podání žádosti v současné době až 95 procent, zatímco pouze 5 procent zdravotních plánů a poskytovatelů uvedlo, že jsou plně manuální, uvedla nedávno společnost CAQH.

zdravotníci buď podávají nároky přímo plátci, nebo používají organizaci třetí strany, jako je clearinghouse. Clearinghouse přeposílá pohledávky od poskytovatelů plátcům. Tyto společnosti také drhnou nároky a ověřují informace, aby zajistily úhradu.
Clearinghouses mohou být cennými partnery pro poskytovatele, kteří nemusí mít přístup k komplexnímu systému řízení praxe k elektronickým úpravám a předkládání nároků. Společnosti chápou různé požadavky plátců na podání žádosti a mohou pomoci snížit možné chyby vyplývající z ručních procesů.
jakmile se pohledávka dostane k plátci, začíná rozhodování. Během rozhodování plátce posoudí nárok poskytovatele a určí, zda a kolik zaplatí poskytovateli. Nároky mohou být přijaty, zamítnuty nebo zamítnuty.
plátci zasílají formuláře elektronického poradenství (ERA) zpět organizaci poskytovatele s vysvětlením, jaké služby byly zaplaceny, zda jsou potřebné další informace a proč byl nárok zamítnut nebo zamítnut.
Oprava zamítnutých a zamítnutých nároků je hlavní součástí zpětné lékařské fakturace. Lékaři by měli pochopit, proč plátci nebudou platit nároky a upravovat nároky na opětovné odeslání.
jsou-li nároky zaplaceny správně, lékařské billers vytvořit prohlášení pro pacienty. Poskytovatelé obvykle účtují pacientům rozdíl mezi sazbou na jejich chargemaster a tím, co plátce uhradil.
poslední fází lékařské fakturace jsou sbírky pacientů. Lékařské billers sbírat platby pacientů a předložit příjmy na účty pohledávek (a / R) řízení, kde jsou platby sledovány a zaúčtovány.
Některé účty pacientů mohou přistát v „stárnutí A / R“, což znamená, že pacient nezaplatil finanční odpovědnost pacienta obvykle po 30 dnech. Lékařské billers by měl navázat na účty pacientů ve stárnutí a / R šarží připomenout pacientům platit své účty a zajistit, aby organizace obdrží příjmy.
shromažďování finanční odpovědnosti pacientů se stává pro fakturační oddělení stále důležitějším úkolem.
finanční odpovědnost mimo kapsu se mezi lety 2016 a 2017 zvýšila o 11 procent kvůli vysoce odpočitatelným zdravotním plánům a spotřebitelé nejsou schopni zvládnout nárůst nákladů na zdravotní péči mimo kapsu, ukázala nedávná analýza společnosti TransUnion Healthcare.
asi polovina (53 procent) pacientů v roce 2015 plně nezaplatila své lékařské účty poskytovatelům, zjistila studie.
lékaři by měli sledovat delikventní účty a implementovat pohodlné platební možnosti pro zvýšení sbírky pacientů. Implementace kreditní karty na možnosti souborů, možnosti platebního plánu, a online platební metody mohou zvýšit výši příjmů vybraných přímo od pacientů.
jakmile lékařský fakturant obdrží plný zůstatek finanční odpovědnosti pacienta a úhrady plátce za nárok, může uzavřít účet pacienta a uzavřít lékařský fakturační a kódovací cyklus.
4 lékařské fakturační problémy ovlivňující cyklus příjmů ve zdravotnictví
je účtování některých pacientů v nemocnicích Chargemaster sazby legální?
běžné lékařské fakturační a kódovací výzvy
manuální lékařská fakturace je nejvyšší výzvou pro poskytovatele organizací všech velikostí. HIPAA může vyžadovat elektronický přenos reklamací, ale zákon nenařizuje automatizaci všech procesů správy reklamací.
index caqh 2017 zjistil, že pouze jeden ze sedmi společných procesů správy pohledávek – koordinace nároků na dávky – zaznamenal od roku 2016 významný nárůst automatizace.
podání žádosti, ověření způsobilosti a výhod, dotaz na stav reklamace a poradenství v oblasti převodů zaznamenaly mírný nárůst automatizace, zatímco procesy platby nároku a předchozí autorizace se ve srovnání s rokem 2016 staly více manuálními.
zavázat se k úplnému elektronickému přijetí těchto procesů správy pohledávek by mohlo poskytovatelům ušetřit 9,5 miliardy dolarů, odhaduje CAQH.
Chcete-li získat úspory, organizace poskytovatelů by se měly nejprve zavázat k přijetí elektronického řízení pohledávek a poté investovat do systémů elektronické výměny dat (EDI). Systémy EDI, nabízené prostřednictvím clearinghouse nebo dodavatele pro správu praxe, automatizují řadu procesů správy reklamací.
poskytovatelé by měli hledat systém EDI, který nabízí komplexní škálu automatizovaných transakcí. Ne všechny systémy budou zahrnovat všechny běžné transakce. Ve skutečnosti pouze 12 procent dostupných systémů EDI automatizuje předchozí povolení a 74 procent automatizuje poradenství v oblasti převodů, zjistil CAQH.
zanedbání informování spotřebitelů o finanční odpovědnosti pacienta má také za následek neefektivní lékařskou fakturaci.
více než třetina (36 procent) poskytovatelů v nedávném průzkumu West uvedla, že nikdy nemluví o finanční odpovědnosti pacientů s pacienty, zatímco jen 23 procent vždy jde o náklady se svými pacienty.
vzhledem k tomu, že vysoce odpočitatelné zdravotní plány zvyšují finanční odpovědnost pacientů, fakturační oddělení by měla sladit své postupy s novou realitou plateb za zdravotní péči. Pacienti se stále více podobají plátcům a organizace poskytovatelů se spoléhají na příjmy svých pacientů.
organizace poskytovatelů by měly implementovat strategie transparentnosti cen, které pacientům pomohou pochopit jejich finanční odpovědnost a povzbudit je, aby platili.
vypracování seznamu cen za levné služby s vysokou poptávkou je klíčové, uvedla Asociace pro finanční řízení ve zdravotnictví (HMFA).
investice do technologie, která nabízí spotřebitelům odhady cen, také posílí úsilí organizace o transparentnost cen zdravotní péče.
například společnost INTEGRIS se sídlem v Oklahomě vytvořila nástroj pro odhad cen, který každoročně poskytuje přibližně 240 000 cen za ambulantní výkony. Nástroj Priceline poskytuje spotřebitelům informace o cenách ambulantních služeb a propojuje data s informacemi o finančních plánovačích, které mají spotřebitelé používat před, během, nebo po jejich setkání.
zdravotnický systém uvedl, že cenové nabídky z nástroje jsou přesné, s průměrným rozdílem mezi 3 a 5 procenty skutečného poplatku.
tento nástroj pomohl společnosti INTEGRIS během sedmi let zvýšit odběry pacientů v místě služby o 17 milionů dolarů.
Nástroje a strategie transparentnosti cen zdravotní péče, jako je Priceline v INTEGRIS, mohou také pomoci nemocnicím reagovat na nedávný tlak vlády na zvýšení transparentnosti. CMS nedávno navrhla pravidlo, které by vyžadovalo, aby nemocnice zveřejňovaly své standardní poplatky online do 1.ledna 2019.
v exkluzivním rozhovoru s HealthITAnalytics.com, Správce CMS Seema Verma také uvedl, že navrhované pravidlo bylo „jen začátkem“ úsilí o transparentnost cen zdravotní péče ze strany CMS.
“ když jdete na zdravotní službu, vždy se vyskytnou situace, kdy nemůžete vědět, jaké budou náklady, zejména kolem mimořádných situací a některých akutních situací,“ řekla.
“ ale pro mnoho z nás se chystáme na plánované postupy. Měli byste vědět, co vás to bude stát.“
kromě toho by organizace poskytovatelů měly také zvážit automatizované dotazy lékaře k překonání problémů s lékařským kódováním.
lékařské kodéry často komunikují s poskytovateli, aby objasnili klinickou dokumentaci a zajistili, že nejpřesnější kódy budou reklamovány. Tento proces se označuje jako dotazování lékaře.
tradiční lékař dotaz proces zahrnuje lékařský kodér zaslání otázku nebo problém na lékařský záznam specialista nebo kancelářský personál lékaře. Tito zaměstnanci poté vytisknou dotazy pro lékaře a lékaři reagují na dokumenty během jejich administrativních hodin.
manuální dotazy lékaře zpožďují lékařské kódování a fakturaci. V západním marylandském zdravotnickém systému, celý proces obvykle trval kdekoli od tří dnů do někdy tří nebo čtyř týdnů, Tracey Davidson, RN, ředitel iniciativ kvality nedávno vysvětlil RevCycleIntelligence.com,
míra odezvy lékaře na dotazy ve zdravotnickém systému se také pohybovala mezi 62 a 65 procenty.
Chcete-li dříve uzavřít účty pacientů, Western Maryland Health System implementoval mobilní platformu pro dotazy lékařů, která umožnila lékařským kodérům posílat otázky lékařům na jejich telefonech.
mobilní platforma zvýšila míru odezvy lékaře na 100 procent a zjednodušila proces dotazu ze čtyř dnů na pouhé čtyři hodiny.
vyzbrojený transparentním procesem dotazování lékaře, Davidson má v úmyslu dále zlepšit produktivitu kódování identifikací postupů, které důsledně vyzývají poskytovatele a pracovníky kódování.
„našimi dalšími kroky bude zaměření na lékaře, pracovníky CDIP a kódující pracovníky, kteří by mohli potřebovat další vzdělání,“ řekla. „Nyní se můžeme zaměřit na vzory, které jsme předtím neviděli. To nám pomůže zjistit, zda existují neefektivnosti, a řešit je, abychom zvýšili naši produktivitu.“
lékařské fakturace a kódování jsou integrální procesy cyklu příjmů ve zdravotnictví. Zajištění toho, že lékařský fakturační a kódovací cyklus běží hladce, zajišťuje, že poskytovatelé dostávají zaplaceno za poskytnuté služby a organizace poskytovatelů zůstávají otevřené poskytovat péči pacientům.
Konsolidovaná lékařská fakturace zvyšuje sbírky pro skupinu TX
klíčové způsoby, jak zvýšit sbírku finanční odpovědnosti pacienta

Zobrazit na RevCycleIntelligence