Jacqueline LaPointe június 15-én, 2018
az orvosi számlázás és kódolás lefordítja a beteg találkozását a követelések benyújtására és visszatérítésére használt nyelvekre.
a Számlázás és a kódolás külön folyamat, de mindkettő elengedhetetlen az egészségügyi szolgáltatások kifizetéséhez.
iratkozzon fel hírlevelünkre!
az orvosi kódolás magában foglalja a számlázható információk kinyerését az orvosi nyilvántartásból és a klinikai dokumentációból, míg az orvosi számlázás ezeket a kódokat használja biztosítási igények és számlák létrehozására a betegek számára. A követelések létrehozása az, ahol az orvosi számlázás és a kódolás keresztezi az egészségügyi bevételi ciklus gerincét.
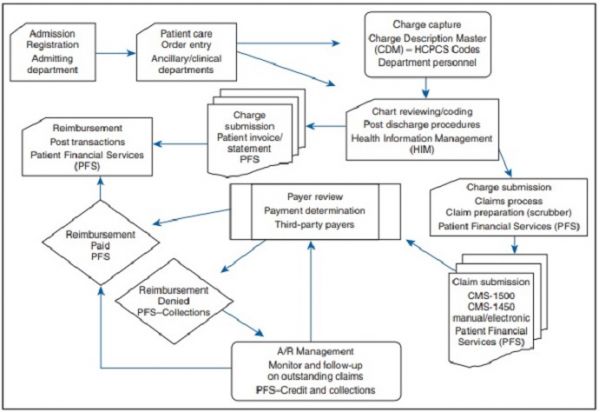
a folyamat a beteg regisztrációjával kezdődik, és akkor ér véget, amikor a szolgáltató teljes fizetést kap a betegeknek nyújtott összes szolgáltatásért.
az orvosi számlázási és kódolási ciklus néhány naptól több hónapig tarthat, a nyújtott szolgáltatások összetettségétől, a követelések elutasításának kezelésétől és attól függően, hogy a szervezetek hogyan gyűjtik a beteg pénzügyi felelősségét.
annak biztosítása, hogy a szolgáltató szervezetek megértsék az orvosi számlázás és kódolás alapjait, segíthetik a szolgáltatókat és más személyzetet a zökkenőmentes bevételi ciklus működésében, és megtérítik a minőségi ellátás nyújtásához megengedett összes visszatérítést.
4 egészségügyi számlázási kérdések érintő egészségügyi bevételi ciklus
orvosi számlázási igények bevételi ciklus menedzsment átláthatóság
mi az orvosi kódolás?
az orvosi kódolás azzal kezdődik, hogy a beteg találkozik egy orvosi rendelőben, kórházban vagy más gondozási helyen. Amikor a beteg találkozik, a szolgáltatók részletezik a látogatást vagy a szolgáltatást a beteg orvosi nyilvántartásában, és elmagyarázzák, miért szolgáltattak konkrét szolgáltatásokat, elemeket vagy eljárásokat.
a pontos és teljes klinikai dokumentáció a beteg találkozása során kritikus fontosságú az orvosi számlázás és a kódolás szempontjából-magyarázza AHIMA. Az egészségügyi számlázási és kódolási osztályok aranyszabálya: “ne kódolja vagy számlázza, ha nincs dokumentálva az orvosi nyilvántartásban.”
a szolgáltatók klinikai dokumentációt használnak a fizetőknek történő visszatérítések igazolására, ha ellentmondás merül fel a követeléssel. Ha egy szolgáltatást a szolgáltatók vagy személyzetük nem dokumentál megfelelően az orvosi nyilvántartásban, a szervezet szembesülhet a követelés megtagadásával és potenciálisan leírással.
a szolgáltatókat egészségügyi csalás vagy felelősségi vizsgálat is alá vonhatja, ha megkísérlik számlázni a fizetőket és a betegeket az egészségügyi nyilvántartásban helytelenül dokumentált szolgáltatásokért, vagy a beteg adataiból teljesen hiányoznak.
miután a Szolgáltató elbocsátja a beteget a kórházból, vagy a beteg elhagyja az irodát, egy professzionális orvosi kódoló felülvizsgálja és elemzi a klinikai dokumentációt, hogy összekapcsolja a szolgáltatásokat a diagnózishoz, az eljáráshoz, a díjhoz, valamint a szakmai és/vagy létesítménykódhoz kapcsolódó számlázási kódokkal.
a folyamat során többféle kódkészletet használnak különböző célokra, többek között:
ICD-10 diagnosztikai kódok
a diagnosztikai kódok kulcsfontosságúak a beteg állapotának vagy sérülésének leírásában, valamint az egészséget és a beteg egyéb jellemzőit meghatározó társadalmi tényezőkben. Az iparág a betegségek és kapcsolódó egészségügyi problémák Nemzetközi Statisztikai osztályozását, a tizedik felülvizsgálatot (ICD-10) használja a számlázási célú diagnosztikai kódok rögzítésére.
az ICD-10 kódkészlet két összetevőből áll: az ICD-10-CM (Klinikai Módosítás) kódja a diagnosztikai kódoláshoz, az ICD-10-PCS (eljáráskódoló rendszer) pedig a kórházban végzett fekvőbeteg-eljárásokhoz.
az ICD-10-CM kódban több mint 70 000 egyedi azonosító van beállítva. Az ICD kódolási rendszert az Egészségügyi Világszervezet tartja fenn, és nemzetközileg módosított formátumokban használják.
a CMS az ipart az ICD-10 rendszerre helyezte át 2015-ben. A kódok jelzik a beteg állapotát vagy sérülését, ahol sérülés vagy tünet található, és ha a látogatás egy kezdeti vagy későbbi találkozáshoz kapcsolódik.
ezek a kódok támogatják az orvosi számlázást azzal, hogy elmagyarázzák, miért keresett egy beteg orvosi szolgáltatásokat, valamint állapotuk vagy sérülésük súlyosságát.
CPT és HCPCS eljáráskódok
az Eljáráskódok kiegészítik a diagnosztikai kódokat azzal, hogy jelzik, mit tettek a szolgáltatók a találkozás során. A két fő eljáráskódoló rendszer a jelenlegi eljárási terminológia (CPT) kódok és az Healthcare Common Procedure Coding System (HCPC).
az American Medical Association (AMA) fenntartja a CPT kódolási rendszert, amelyet a páciensnek a magánfizetőkkel való találkozás során nyújtott szolgáltatások leírására használnak. Az ICD-10 kódokkal dolgoznak, hogy kerekítsék, mi történt és miért.
az AMA minden évben közzéteszi a CPT kódolási irányelveit, hogy támogassa az orvosi kódolókat kódolási eljárásokkal és szolgáltatásokkal.
az orvosi kódolóknak tisztában kell lenniük azzal, hogy a CPT-kódok módosítókkal rendelkeznek, amelyek a szolgáltatásokat specifikusabban írják le. A CPT-módosítók jelzik, hogy a szolgáltatók több eljárást hajtottak-e végre, miért volt orvosilag szükséges a szolgáltatás, és hol történt a betegen az eljárás.
a CPT-módosítók használata biztosítja, hogy a szolgáltatók minden nyújtott szolgáltatásért megfelelő visszatérítést kapjanak.
míg a magánfizetők általában CPT-kódokat használnak, a CMS és néhány harmadik fél fizetője megköveteli a szolgáltatóktól, hogy HCPC-kódokkal nyújtsák be igényeiket. Az egészségügyi információk hordozhatóságáról és elszámoltathatóságáról szóló törvény (HIPAA) előírja a CPT kódrendszerre épülő HCPC-kódok használatát.
sok HCPC és CPT kód átfedésben van, de a HCPC kódok képesek leírni a nem orvosi szolgáltatásokat, például a mentőautókat, a tartós orvosi berendezések használatát és a vényköteles gyógyszerek használatát. A CPT-kódok nem jelzik a találkozás során használt elemek típusát.
a HSPCS-nek is vannak saját módosítói, bár sok módosító megegyezik a CPT kódoló rendszer által használtakkal.
Charge capture kódok
a kódolók összekapcsolják az orvos rendelési bejegyzéseit, a betegellátási szolgáltatásokat és más klinikai elemeket egy chargemaster kóddal. A Chargemasters a szervezet által a szolgáltató szervezet által kínált egyes szolgáltatások árainak listája.
ezt a folyamatot töltésrögzítésnek nevezik. A Revenue cycle management vezetői ezeket az árakat használják arra, hogy tárgyaljanak a követelések visszatérítési arányairól a fizetőkkel, és számlázzák a betegeket a fennmaradó egyenlegért.
szakmai és létesítménykódok
orvosi kódolók az orvosi nyilvántartást szakmai és létesítménykódokká is lefordítják, ha alkalmazható, magyarázza az AAPC-t, amelyet korábban az American Academy of Professional Coders néven ismertek.
a professzionális kódok rögzítik az orvos és más klinikai szolgáltatásokat, és összekapcsolják a szolgáltatásokat egy számlázási kóddal. Ezek a kódok a beteg orvosi nyilvántartásában szereplő dokumentációból származnak.A
Létesítménykódokat viszont a kórházak használják az egészségügyi szolgáltatások nyújtásának költségeinek és általános költségeinek elszámolására. Ezek a kódok rögzítik a tér, a felszerelés, a kellékek, a vényköteles gyógyszerek és az ellátás egyéb technikai összetevőinek használatát.
a kórházak szakmai kódokat is tartalmazhatnak a követelésekről, amikor a kórház által alkalmazott szolgáltató klinikai szolgáltatásokat végez. A létesítmény azonban nem használhat szakmai kódot, ha a Szolgáltató nem rendelkezik munkaszerződéssel, és használja a kórház helyét és ellátását.
a kórházak számára a legjobb gyakorlat a szakmai és létesítménykódolás integrálása. A Kaliforniai Egyetem (UC) San Diego Health nemrégiben bevezette az egyutas kódolást, amely a professzionális és a létesítmény kódolóit egy platformba hozta.
“függetlenül attól, hogy milyen EHR-t használ, általában van egy határvonal, tűzfal vagy elválasztás a” profee “és a létesítmény között” – magyarázta Cassi Birnbaum, MS, RHIA, CPHQ, FAHIMA, az akadémiai egészségügyi rendszer rendszerszintű igazgatója bevételi integritás és egészségügyi információk kezelése.
” az EHR-ben vannak módok arra, hogy a kódokat a professzionális számlázástól a létesítmény számlázásáig a charge routeren keresztül továbbítsák, de ez nem a legegyszerűbb vagy a legegyszerűbb folyamat, és sok lehetséges hibapont van.”
a silókban dolgozó professzionális és létesítményi kódolókkal a Birnbaum duplikációs erőfeszítéseket és csökkent kódolási termelékenységet látott.
úgy döntött, hogy az osztályokat egy közös kódolási platform segítségével integrálja. A professzionális és létesítménykódolás integrálása óta az USA San Diego Health tiszta igénylési aránya nőtt, és a kódolási termelékenység az egekbe szökött, a kolonoszkópia kódolása 12 percről kevesebb, mint öt percre csökkent.
a bevétel maximalizálása a klinikai dokumentáció javításával
mi az orvosi számlázás?
míg a kódolók az orvosi feljegyzések fordításával vannak elfoglalva, a front-end számlázási folyamat már megkezdődött.
Front-end orvosi számlázás
az orvosi számlázás akkor kezdődik, amikor a beteg regisztrál az irodában vagy a kórházban, és időpontot rendel.
“a bevételi ciklus szempontjából a legpontosabb információk megszerzése a betegek ütemezésével és a betegek regisztrációjával kezdődik” – magyarázta Gary Marlow, a Beverly Kórház és az Addison Gilbert Kórház pénzügyi alelnöke. “Ez biztosítja az alapot, amellyel a követeléseket a lehető leghatékonyabb és leghatékonyabb módon lehet számlázni és behajtani.”
bejelentkezéskor a számlázók és a beteg pénzügyi szolgáltatások személyzete biztosítja a betegek számára a szükséges űrlapok kitöltését, és megerősítik a beteg adatait, beleértve az otthoni címet és az aktuális biztosítási fedezetet.
bejelentkezéskor vagy kijelentkezéskor a számlázóknak vagy más személyzetnek is be kell gyűjtenie a visszafizetéseket, ha van ilyen. A Szolgáltató szervezeteknek be kell gyűjteniük a kifizetéseket, amíg a beteg az irodában vagy a kórházban van, hogy biztosítsák a beteg pénzügyi felelősségének időben történő összegyűjtését.
a front-end orvosi számlázási folyamat része a beteg pénzügyi felelősségének megerősítése is. Az orvosi számlázók és a beteg pénzügyi szolgáltatások személyzete ellenőrzi, hogy a kért szolgáltatásokat a beteg egészségügyi terve fedezi-e, és szükség esetén előzetes engedélyeket nyújt be.
amint a beteg kijelentkezik, az orvosi kódolók megszerzik az orvosi feljegyzéseket, és elkezdik az információkat számlázható kódokká alakítani.
Back-end orvosi számlázás
együtt az orvosi kódolók és a back-end orvosi számlázók kódokat és beteginformációkat használnak egy “superbill” létrehozásához-magyarázza az AAPC.
a superbill egy tételes forma, amelyet a szolgáltatók követelések létrehozására használnak. Az űrlap általában a következőket tartalmazza:
- Szolgáltató adatai: szolgáltató neve, helye és aláírása, valamint a megrendelő, beutaló és kezelő orvosok neve és nemzeti szolgáltató azonosítója (NPI)
- betegtájékoztató: név, születési idő, biztosítási információk, az első tünet dátuma és egyéb betegadatok
- látogatási információk: a szolgáltatás(ok) dátuma, eljárási kódok, diagnosztikai kódok, kódmódosítók, idő, egységek, a felhasznált tételek mennyisége és engedélyezési információk
a Szolgáltató megjegyzései és megjegyzései a superbill-en megjegyzéseket is fel lehet tüntetni az orvosilag szükséges ellátás igazolására.
az információk kézi vagy elektronikus úton történő lekérése lehetővé teszi az orvosi számlázók számára a követelések elkészítését.
a számlázók általában kétféle igénylőlappal foglalkoznak. A Medicare létrehozta a CMS-1500 űrlapot a nem intézményi egészségügyi intézmények (pl. A szövetségi program a CMS-1450 vagy UB-04 űrlapot is használja az intézményi létesítmények, például a kórházak igényeihez.
a Magánfizetők, a Medicaid és más harmadik fél fizetők különböző igénylőlapokat használhatnak a követelés-visszatérítés sajátos követelményei alapján. Néhány fizető elfogadta a CMS által generált űrlapokat, míg mások egyedi formáikat a CMS formátumra alapozták.
a követelés előkészítése során a számlázók azt is” súrolják”, hogy biztosítsák az eljárás, a diagnózis és a módosító kódok jelenlétét és pontosságát, és hogy a szükséges beteg -, szolgáltató-és látogatási információk teljesek és helyesek legyenek.
ezután a háttér-orvosi számlázók továbbítják a követeléseket a fizetőknek. A HIPAA értelmében a szolgáltatóknak elektronikus úton kell benyújtaniuk a Medicare A és B részét, az ASC X12 szabványos átviteli formátum használatával, közismert nevén HIPAA 5010.
más fizetők a Medicare nyomdokaiba léptek azáltal, hogy megkövetelték a követelések elektronikus továbbítását.
ennek eredményeként az elektronikus igénybejelentés elfogadása jelenleg 95% – ot tesz ki, míg az egészségügyi tervek és szolgáltatók mindössze 5% – a számolt be arról, hogy teljesen manuális, a CAQH nemrégiben számolt be.

az orvosi számlázók vagy közvetlenül a megbízónak nyújtanak be követeléseket, vagy harmadik féltől származó szervezetet, például elszámolóházat használnak. Az elszámolóház továbbítja a szolgáltatók követeléseit a fizetőknek. Ezek a vállalatok a követelések törlését és az információk ellenőrzését is biztosítják a visszatérítés biztosítása érdekében.
az elszámolóházak értékes partnerek lehetnek azoknak a szolgáltatóknak, akik esetleg nem férnek hozzá egy átfogó gyakorlati irányítási rendszerhez a kérelmek elektronikus szerkesztéséhez és benyújtásához. A vállalatok tisztában vannak az igénylések benyújtására vonatkozó különböző megbízói követelményekkel, és segíthetnek a manuális folyamatokból eredő esetleges hibák csökkentésében.
amint egy követelés eljut a megbízóhoz, megkezdődik az elbírálás. Az elbírálás során a megbízó értékeli a Szolgáltató igényét, és meghatározza, hogy mennyit fizet a Szolgáltatónak. A követelések elfogadhatók, elutasíthatók vagy elutasíthatók.
a fizetők elektronikus átutalási tanácsot (ERA) küldenek vissza a Szolgáltató szervezetnek, amelyben elmagyarázzák, hogy milyen szolgáltatásokat fizettek ki, ha további információkra van szükség, és miért utasították el vagy utasították el a követelést.
az elutasított és elutasított követelések kijavítása a háttér-orvosi számlázás egyik fő eleme. Az orvosi számlázóknak meg kell érteniük, hogy a fizetők miért nem fizetnek követeléseket, és szerkesztik az újbóli benyújtás iránti kérelmeket.
ha a követeléseket helyesen fizetik ki, az orvosi számlázók nyilatkozatokat készítenek a betegek számára. A szolgáltatók általában felszámítják a betegeknek a chargemaster és a fizető fél által megtérített díj közötti különbséget.
az orvosi számlázás utolsó szakasza a beteggyűjtés. Az orvosi számlázók összegyűjtik a betegek kifizetéseit, és benyújtják a bevételt a követelések (a/R) kezelésére, ahol a kifizetéseket nyomon követik és közzéteszik.
egyes betegek számlái “öregedő A/R” – be kerülhetnek, ami azt jelzi, hogy a beteg általában 30 nap után nem fizette meg a beteg pénzügyi felelősségét. Az orvosi számlázóknak nyomon kell követniük a betegszámlákat az öregedő A/R tételekben, hogy emlékeztessék a betegeket a számlák kifizetésére és biztosítsák, hogy a szervezet megkapja a bevételt.
a betegek pénzügyi felelősségének összegyűjtése egyre fontosabb feladatává vált a számlázási osztályok számára.
az Out-of-pocket pénzügyi felelősség 11 százalékkal nőtt 2016 és 2017 között a magas levonható egészségügyi tervek miatt, és a fogyasztók nem tudják kezelni az out-of-pocket egészségügyi költségek növekedését, egy nemrégiben készült TransUnion Healthcare elemzés kimutatta.
a betegek körülbelül fele (53%) nem fizette ki teljes mértékben az orvosi számláit a szolgáltatóknak 2015-ben, a tanulmány megállapította.
az orvosi számlázóknak nyomon kell követniük a késedelmes számlákat, és kényelmes fizetési lehetőségeket kell bevezetniük a beteggyűjtések növelése érdekében. A hitelkártya fájlképességekkel, fizetési terv opciókkal és online fizetési módokkal történő bevezetése növelheti a közvetlenül a betegektől beszedett bevétel összegét.
Miután az orvosi számlázó megkapja a beteg pénzügyi felelősségének és a fizető fél megtérítésének teljes egyenlegét, lezárhatja a betegszámlát, és lezárhatja az orvosi számlázási és kódolási ciklust.
4 az egészségügyi bevételi ciklust érintő orvosi számlázási problémák
legális-e a kórházi Chargemaster-díjak számlázása egyes betegeknél?
közös orvosi számlázási és kódolási kihívások
a kézi orvosi számlázás a legnagyobb kihívás minden méretű szolgáltató szervezet számára. A HIPAA megkövetelheti az elektronikus követelés továbbítását, de a törvény nem írja elő az automatizálást az összes követeléskezelési folyamathoz.
a 2017-es CAQH Index megállapította, hogy a hét közös követeléskezelési folyamat közül csak az egyik – a juttatási igények összehangolása – jelentősen növekedett az automatizálásban 2016 óta.
a követelés benyújtása, a jogosultság és a juttatások ellenőrzése, a követelés állapotának vizsgálata és az átutalási tanácsadás az automatizálás szerény növekedését tapasztalta, míg a követelések kifizetése és az előzetes engedélyezési folyamatok valójában manuálisabbá váltak 2016-hoz képest.
ezeknek a követeléskezelési folyamatoknak a teljes elektronikus elfogadása 9,5 milliárd dollárt takaríthat meg a szolgáltatóknak, a CAQH becslése szerint.
a megtakarítások megszerzéséhez a Szolgáltató szervezeteknek először el kell kötelezniük magukat az elektronikus követeléskezelés elfogadása mellett, majd be kell fektetniük az elektronikus adatcsere (EDI) rendszerekbe. Az EDI rendszerek, amelyeket egy elszámolóház vagy egy gyakorlati menedzsment szállítón keresztül kínálnak, automatizálják a követeléskezelési folyamatok széles skáláját.
a szolgáltatóknak olyan EDI rendszert kell keresniük, amely az automatizált tranzakciók átfogó skáláját kínálja. Nem minden rendszer tartalmazza az összes közös tranzakciót. Valójában a rendelkezésre álló EDI-rendszerek mindössze 12 százaléka automatizálja az előzetes engedélyeket, 74 százaléka pedig automatizálja az átutalási tanácsokat.
a fogyasztók tájékoztatásának elmulasztása a betegek pénzügyi felelősségéről szintén nem hatékony orvosi számlázást eredményez.
a szolgáltatók több mint egyharmada (36%) azt mondta, hogy soha nem vitatják meg a betegek pénzügyi felelősségét a betegekkel, míg csak 23% – uk mindig a költségeket viseli a betegekkel.
mivel a magas levonható egészségügyi tervek felfelé tolják a betegek pénzügyi felelősségét, a számlázási osztályoknak hozzá kell igazítaniuk gyakorlatukat az új egészségügyi fizetési valósághoz. A betegek egyre inkább olyanok, mint a fizetők, és a szolgáltató szervezetek a betegeikre támaszkodnak a bevételekért.
a Szolgáltató szervezeteknek árátláthatósági stratégiákat kell bevezetniük annak érdekében, hogy a betegek megértsék pénzügyi felelősségüket, és ösztönözzék őket a fizetésre.
az alacsony árú, nagy keresletű szolgáltatások árlistájának kidolgozása kulcsfontosságú, az egészségügyi pénzügyi menedzsment Szövetség (HMFA) kijelentette.
a fogyasztók árbecslését kínáló technológiába történő befektetés előmozdítja a szervezet egészségügyi árainak átláthatóságára irányuló erőfeszítéseit is.
például az oklahomai székhelyű INTEGRIS létrehozott egy árbecslési eszközt, amely évente mintegy 240 000 árat biztosít a járóbeteg-eljárásokhoz. A Priceline eszköz a fogyasztóknak árképzési információkat nyújt a járóbeteg-szolgáltatásokról, és összekapcsolja az adatokat a pénzügyi tervezőkkel kapcsolatos információkkal, amelyeket a fogyasztók a találkozás előtt, alatt vagy után használhatnak.
az egészségügyi rendszer arról számolt be, hogy az eszköz árajánlatai pontosak, az átlagos különbség a tényleges díj 3-5 százaléka között van.
az eszköz segített az INTEGRIS-nek abban, hogy hét év alatt 17 millió dollárral növelje a point-of-service beteggyűjteményeket.
az egészségügyi árak átláthatóságának eszközei és stratégiái, mint például az INTEGRIS Priceline, szintén segíthetnek a kórházaknak reagálni a kormány közelmúltbeli fokozottabb átláthatóságra irányuló törekvésére. A CMS nemrégiben olyan szabályt javasolt, amely megköveteli a kórházaktól, hogy 1.január 2019-ig online tegyék közzé szokásos díjaikat.
egy exkluzív interjúban HealthITAnalytics.com, Seema Verma, a CMS adminisztrátora azt is elmondta, hogy a javasolt szabály “csak a kezdete” az egészségügyi árak átláthatóságára irányuló erőfeszítéseknek a CMS-től.
” amikor egészségügyi szolgáltatást kap, mindig vannak olyan helyzetek, amikor nem tudja, mi lesz a költség, különösen vészhelyzetek és néhány akut helyzet körül” – mondta.
“de sokunk számára a tervezett eljárásokra megyünk. Tudnia kell, hogy ez mennyibe fog kerülni.”
ezenkívül a Szolgáltató szervezeteknek fontolóra kell venniük az automatikus orvosi lekérdezéseket is az orvosi kódolási kihívások leküzdése érdekében.
az orvosi kódolók gyakran kommunikálnak a szolgáltatókkal a klinikai dokumentáció tisztázása és a legpontosabb kódok biztosítása érdekében. Ezt a folyamatot orvosi lekérdezésnek nevezik.
a hagyományos orvos lekérdezési folyamat során egy orvosi kódoló kérdést vagy kérdést küld egy orvosi nyilvántartási szakembernek vagy egy orvos irodai személyzetének. Ezek a munkatársak ezután kinyomtatják az orvosok kérdéseit, az orvosok pedig adminisztratív óráik alatt válaszolnak a dokumentumokra.
a kézi orvos lekérdezések késleltetik az orvosi kódolást és a számlázást. A Nyugat-Marylandi egészségügyi rendszerben, az egész folyamat általában három naptól néha három vagy négy hétig tartott, Tracey Davidson, RN, a minőségi kezdeményezések igazgatója nemrégiben elmagyarázta RevCycleIntelligence.com.
az orvosok válaszadási aránya az egészségügyi rendszer kérdéseire szintén 62-65 százalék között mozgott.
a betegszámlák gyorsabb lezárása érdekében a Western Maryland Health System mobil orvos-lekérdezési platformot vezetett be, amely lehetővé tette az orvosi kódolók számára, hogy kérdéseket küldjenek az orvosoknak a telefonjukon.
a mobil platform 100% – ra növelte az orvosok válaszadási arányát, és négy napról négy órára egyszerűsítette a lekérdezési folyamatot.
az átlátható orvosi lekérdezési folyamattal felfegyverkezve Davidson tovább kívánja javítani a kódolási termelékenységet olyan eljárások azonosításával, amelyek következetesen kihívást jelentenek a szolgáltatók és a kódoló személyzet számára.
“következő lépéseink az orvosokra, a CDIP személyzetére és a kódoló személyzetre összpontosítanak, akiknek további oktatásra lehet szükségük” – mondta. “Most olyan mintákra összpontosíthatunk, amelyeket korábban nem láthattunk. Ez segít meglátni, hogy vannak-e hiányosságok, és kezelni őket termelékenységünk növelése érdekében.”
az orvosi számlázás és kódolás szerves részét képezik az egészségügyi bevételi ciklusnak. Annak biztosítása, hogy az orvosi számlázási és kódolási ciklus zökkenőmentesen működjön, biztosítja, hogy a szolgáltatók fizetnek a nyújtott szolgáltatásokért, és a szolgáltató szervezetek nyitottak maradnak a betegek ellátására.
konszolidált orvosi számlázás növeli gyűjtemények egy TX csoport
kulcsfontosságú módon, hogy növeljék gyűjtemény beteg pénzügyi felelősség

megtekintés RevCycleIntelligence