Da Jacqueline LaPointe on giugno 15, 2018
Medical billing and coding tradurre un incontro paziente nelle lingue utilizzate per la presentazione dei reclami e il rimborso.
Fatturazione e codifica sono processi separati, ma entrambi sono cruciali per ricevere il pagamento per i servizi sanitari.
Iscriviti alla nostra newsletter!
La codifica medica comporta l’estrazione di informazioni fatturabili dalla cartella clinica e dalla documentazione clinica, mentre la fatturazione medica utilizza tali codici per creare crediti assicurativi e fatture per i pazienti. La creazione di reclami è il punto in cui la fatturazione medica e la codifica si intersecano per formare la spina dorsale del ciclo delle entrate sanitarie.
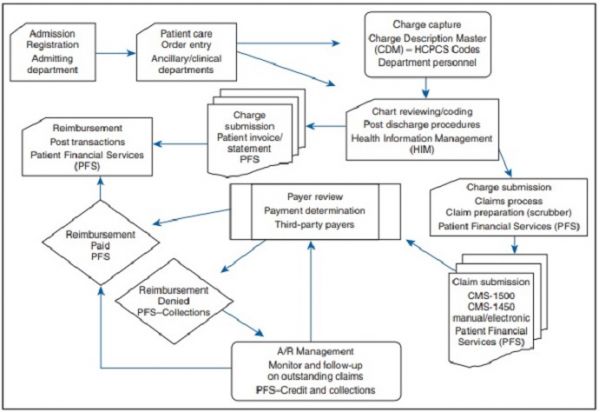
Il processo inizia con la registrazione del paziente e termina quando il fornitore riceve il pagamento completo per tutti i servizi forniti ai pazienti.
Il ciclo di fatturazione e codifica medica può richiedere da pochi giorni a diversi mesi, a seconda della complessità dei servizi resi, della gestione di eventuali reclami e del modo in cui le organizzazioni raccolgono la responsabilità finanziaria di un paziente.
Garantire che le organizzazioni dei fornitori comprendano i fondamenti della fatturazione e della codifica medica può aiutare i fornitori e altro personale a gestire un ciclo di entrate regolare e recuperare tutti i rimborsi consentiti per la fornitura di cure di qualità.
4 Problemi di fatturazione medica che riguardano il ciclo delle entrate sanitarie
La fatturazione medica ha bisogno di trasparenza nella gestione del ciclo delle entrate
Che cos’è la codifica medica?
La codifica medica inizia con un incontro del paziente nello studio di un medico, in un ospedale o in un altro luogo di consegna delle cure. Quando si verifica un incontro del paziente, i fornitori dettagliano la visita o il servizio nella cartella clinica del paziente e spiegano perché hanno fornito servizi, articoli o procedure specifici.
Una documentazione clinica accurata e completa durante l’incontro con il paziente è fondamentale per la fatturazione e la codifica medica, spiega AHIMA. La regola d’oro dei reparti di fatturazione e codifica sanitaria è: “Non codificarlo o fatturarlo se non è documentato nella cartella clinica.”
I fornitori utilizzano la documentazione clinica per giustificare i rimborsi ai pagatori quando sorge un conflitto con un reclamo. Se un servizio non è sufficientemente documentato nella cartella clinica dai fornitori o dal loro personale, l’organizzazione potrebbe affrontare una negazione del reclamo e potenzialmente una cancellazione.
I fornitori potrebbero anche essere soggetti a un’indagine per frode o responsabilità sanitaria se tentano di fatturare a pagatori e pazienti servizi documentati in modo errato nella cartella clinica o mancanti dei dati del paziente.
Una volta che un fornitore scarica un paziente da un ospedale o il paziente lascia l’ufficio, un codificatore medico professionale rivede e analizza la documentazione clinica per collegare i servizi con i codici di fatturazione relativi a una diagnosi, procedura, carica e codice professionale e/o struttura.
Diversi tipi di set di codici vengono utilizzati per scopi diversi durante questo processo, tra cui:
Codici di diagnosi ICD-10
I codici di diagnosi sono fondamentali per descrivere le condizioni o le lesioni di un paziente, nonché i determinanti sociali della salute e altre caratteristiche del paziente. L’industria utilizza la classificazione statistica internazionale delle malattie e dei relativi problemi di salute, Decima revisione (ICD-10) per acquisire i codici di diagnosi ai fini della fatturazione.
Il set di codici ICD-10 ha due componenti: i codici ICD-10-CM (modifica clinica) per la codifica diagnostica e l’ICD-10-PCS (sistema di codifica della procedura) per le procedure ospedaliere eseguite in ospedale.
Ci sono più di 70.000 identificatori univoci nel solo set di codici ICD-10-CM. Il sistema di codifica ICD è gestito dall’Organizzazione mondiale della Sanità ed è utilizzato a livello internazionale in formati modificati.
CMS ha trasferito l’industria al sistema ICD-10 nel 2015. I codici indicano la condizione o la lesione di un paziente, dove si trova una lesione o un sintomo e se la visita è correlata a un incontro iniziale o successivo.
Questi codici supportano la fatturazione medica spiegando perché un paziente ha richiesto servizi medici e la gravità della sua condizione o lesione.
Codici di procedura CPT e HCPCS
I codici di procedura completano i codici di diagnosi indicando ciò che i fornitori hanno fatto durante un incontro. I due principali sistemi di codifica delle procedure sono gli attuali codici di terminologia procedurale (CPT) e il sistema di codifica delle procedure comuni per l’assistenza sanitaria (HCPC).
L’American Medical Association (AMA) mantiene il sistema di codifica CPT, che viene utilizzato per descrivere i servizi resi a un paziente durante un incontro con i contribuenti privati. Lavorano con i codici ICD-10 per completare cosa è successo e perché.
L’AMA pubblica ogni anno le linee guida di codifica CPT per supportare i programmatori medici con procedure e servizi specifici di codifica.
I programmatori medici dovrebbero essere consapevoli del fatto che i codici CPT hanno modificatori che descrivono i servizi in maggiore specificità. I modificatori CPT indicano se i provider hanno eseguito più procedure, perché un servizio era necessario dal punto di vista medico e dove si è verificata la procedura sul paziente.
L’utilizzo di modificatori CPT garantisce che i fornitori siano correttamente rimborsati per tutti i servizi forniti.
Mentre i pagatori privati tendono a utilizzare i codici CPT, CMS e alcuni pagatori di terze parti richiedono ai fornitori di presentare reclami con codici HCPC. Il Health Information Portability and Accountability Act (HIPAA) richiede l’uso di codici HCPC, che si basano sul sistema di codifica CPT.
Molti codici HCPC e CPT si sovrappongono, ma i codici HCPC sono in grado di descrivere servizi non medici, come le corse in ambulanza, l’uso di attrezzature mediche durevoli e l’uso di farmaci da prescrizione. I codici CPT non indicano il tipo di elementi utilizzati durante un incontro.
L’HSPCS ha anche i propri modificatori, sebbene molti dei modificatori siano gli stessi utilizzati dal sistema di codifica CPT.
Codici di acquisizione della carica
I codificatori collegano anche le voci degli ordini del medico, i servizi di cura del paziente e altri articoli clinici con un codice chargemaster. Chargemasters sono un elenco dei prezzi dell’organizzazione per ogni servizio offerto presso l’organizzazione provider.
Questo processo è noto come charge capture. I responsabili della gestione del ciclo delle entrate utilizzano questi prezzi per negoziare i tassi di rimborso dei reclami con i pagatori e i pazienti di fattura per il saldo rimanente.
Codici professionali e di struttura
I codificatori medici traducono anche la cartella clinica in codici professionali e di struttura, quando applicabile, spiega l’AAPC, precedentemente noto come American Academy of Professional Coders.
Codici professionali acquisire medico e altri servizi clinici forniti e collegare i servizi con un codice per la fatturazione. Questi codici derivano dalla documentazione nella cartella clinica di un paziente.
I codici delle strutture, d’altra parte, sono utilizzati dagli ospedali per tenere conto dei costi e delle spese generali della fornitura di servizi sanitari. Questi codici catturano le spese per l’utilizzo di spazio, attrezzature, forniture, farmaci da prescrizione, e altri componenti tecnici di cura.
Gli ospedali possono anche includere codici professionali sui reclami quando un fornitore impiegato dall’ospedale esegue servizi clinici. Ma la struttura non può utilizzare un codice professionale se un fornitore non è sotto un contratto di lavoro e utilizza lo spazio e le forniture dell’ospedale.
Una buona pratica per gli ospedali è quella di integrare la codifica professionale e la struttura. L’Università della California (UC) San Diego Health ha recentemente implementato la codifica a percorso singolo, che ha portato i programmatori professionali e di strutture in un’unica piattaforma.
” Indipendentemente da ciò che EHR si sta utilizzando, in genere c’è una linea di demarcazione, firewall o separazione tra ‘profee’ e struttura”, ha spiegato Cassi Birnbaum, MS, RHIA, CPHQ, FAHIMA, Direttore a livello di sistema del sistema sanitario accademico di integrità delle entrate e gestione delle informazioni sanitarie.
” Ci sono modi nel nostro EHR per spingere i codici dalla fatturazione professionale alla fatturazione degli impianti attraverso il router charge, ma non è il processo più semplice o più semplice e ci sono molti potenziali punti di errore.”
Con i programmatori professionali e di impianto che lavorano in silos, Birnbaum ha visto sforzi duplicativi e ha ridotto la produttività della codifica.
Ha deciso di integrare i dipartimenti utilizzando una piattaforma di codifica comune. Dal momento che l’integrazione professionale e struttura di codifica, US San Diego Salute ha visto il suo tasso di reclamo pulito aumentare e codifica produttività alle stelle, con colonscopia codifica giù da 12 minuti a meno di cinque minuti.
Massimizzare le entrate attraverso il miglioramento della documentazione clinica
Che cos’è la fatturazione medica?
Mentre i programmatori sono impegnati a tradurre le cartelle cliniche, il processo di fatturazione front-end è già iniziato.
Fatturazione medica front-end
La fatturazione medica inizia quando un paziente si registra in ufficio o in ospedale e pianifica un appuntamento.
“Dal punto di vista del ciclo delle entrate, ottenere le informazioni più accurate in anticipo inizia con la pianificazione dei pazienti e la registrazione dei pazienti”, ha spiegato Gary Marlow, Vice President of Finance per Beverly Hospital e Addison Gilbert Hospital. “Ciò fornisce le basi per cui i reclami possono essere fatturati e raccolti nel modo più efficiente ed efficace possibile.”
Al momento del check-in, gli appaltatori e il personale dei servizi finanziari dei pazienti assicurano che i pazienti compilino i moduli richiesti e confermino le informazioni sui pazienti, incluso l’indirizzo di casa e la copertura assicurativa corrente.
Al momento del check-in o del check-out, gli emittenti di fatture o altro personale devono anche raccogliere copayments, se del caso. Le organizzazioni di provider dovrebbero raccogliere copayments mentre un paziente è in ufficio o in ospedale per garantire la raccolta tempestiva della responsabilità finanziaria del paziente.
Parte del processo di fatturazione medica front-end comporta anche la conferma della responsabilità finanziaria del paziente. Gli appaltatori medici e il personale dei servizi finanziari del paziente verificano che i servizi richiesti siano coperti dal piano sanitario di un paziente e inviano autorizzazioni preventive quando necessario.
Una volta che un paziente effettua il check-out, i programmatori medici ottengono le cartelle cliniche e iniziano a trasformare le informazioni in codici fatturabili.
Fatturazione medica di back-end
Insieme, i programmatori medici e gli appaltatori medici di back-end utilizzano codici e informazioni sui pazienti per creare un “superbill”, spiega AAPC.
Il superbill è un modulo dettagliato che i provider utilizzano per creare reclami. Il modulo in genere include:
- Informazioni sul fornitore: rendering nome del fornitore, la posizione e la firma, così come il nome e Provider Nazionale per l’Identificatore (NPI) dell’ordine di riferimento e medici curanti
- informazioni per il Paziente: nome, cognome, data di nascita, informazioni di assicurazione, data del primo sintomo, e altri dati del paziente
- Visita informazioni: data di inizio del servizio(s), i codici di procedura, codici di diagnosi, codice modificatori, il tempo, l’unità, la quantità di elementi utilizzati, e le informazioni per l’autorizzazione
Provider di note e commenti, possono essere incluse anche sul superbill per giustificare le cure medicalmente necessarie.
Estrarre le informazioni dalla superbill, manualmente o elettronicamente, consente agli emittenti di fatture mediche di preparare i reclami.
Gli emittenti tendono a gestire due tipi di moduli di richiesta. Medicare ha creato il modulo CMS-1500 per le strutture sanitarie non istituzionali (ad es. Il programma federale utilizza anche il modulo CMS-1450 o UB-04 per i reclami provenienti da strutture istituzionali, come gli ospedali.
I pagatori privati, Medicaid e altri pagatori di terze parti possono utilizzare diversi moduli di richiesta in base ai loro requisiti specifici per il rimborso dei reclami. Alcuni pagatori hanno adottato i moduli generati da CMS, mentre altri hanno basato i loro moduli unici sul formato CMS.
Durante la preparazione del reclamo, gli emittenti di fatture” sfregano ” le affermazioni per garantire che i codici di procedura, diagnosi e modificatore siano presenti e accurati e che le informazioni necessarie sul paziente, sul fornitore e sulla visita siano complete e corrette.
Quindi, gli emittenti di fatture mediche di back-end trasmettono i reclami ai pagatori. Sotto HIPAA, i fornitori devono presentare le loro richieste Medicare Parte A e B elettronicamente utilizzando il formato di trasmissione standard ASC X12, comunemente noto come HIPAA 5010.
Altri pagatori hanno seguito le orme di Medicare richiedendo la trasmissione elettronica dei reclami.
Di conseguenza, l’adozione della presentazione elettronica delle richieste è attualmente fino al 95%, mentre solo il 5% dei piani sanitari e dei fornitori ha riferito di essere completamente manuale, ha recentemente riportato CAQH.

Gli emittenti di fatture mediche presentano reclami direttamente al pagatore o utilizzano un’organizzazione di terze parti, ad esempio una clearinghouse. Una clearinghouse inoltra i reclami dai fornitori ai pagatori. Queste aziende anche macchia reclami e verificare le informazioni per garantire il rimborso.
Le Clearinghouse possono essere partner preziosi per i fornitori che potrebbero non avere accesso a un sistema completo di gestione delle pratiche per modificare e inviare i reclami elettronicamente. Le aziende comprendono i diversi requisiti del pagatore per la presentazione dei reclami e possono aiutare a ridurre i potenziali errori derivanti dai processi manuali.
Una volta che un reclamo arriva al pagatore, inizia l’aggiudicazione. Durante l’aggiudicazione, il pagatore valuterà il reclamo di un fornitore e determinerà se e quanto pagherà il fornitore. Le richieste possono essere accettate, negate o respinte.
I pagatori inviano moduli di consulenza elettronica sulle rimesse (ERA) all’organizzazione del fornitore spiegando quali servizi sono stati pagati, se sono necessarie ulteriori informazioni e perché un reclamo è stato negato o respinto.
La correzione di reclami negati e respinti è una componente importante della fatturazione medica di back-end. Gli emittenti di fatture mediche dovrebbero capire perché i pagatori non pagheranno le richieste e modificare le richieste di ripresentazione.
Quando le richieste vengono pagate correttamente, gli emittenti di fatture mediche creano dichiarazioni per i pazienti. I fornitori in genere addebiteranno ai pazienti la differenza tra il tasso sul loro chargemaster e ciò che il pagatore ha rimborsato.
La fase finale della fatturazione medica è la raccolta dei pazienti. Gli emittenti di fatture mediche raccolgono i pagamenti dei pazienti e inviano le entrate alla gestione dei crediti (A / R), in cui i pagamenti vengono monitorati e registrati.
Alcuni conti dei pazienti possono atterrare in “invecchiamento A / R,” che indica che un paziente non è riuscito a pagare la loro responsabilità finanziaria paziente in genere dopo 30 giorni. Gli emittenti di fatture mediche dovrebbero seguire gli account dei pazienti nei lotti A/R di invecchiamento per ricordare ai pazienti di pagare le bollette e garantire che l’organizzazione riceva le entrate.
Raccogliere la responsabilità finanziaria del paziente è diventato un compito sempre più importante per i reparti di fatturazione.
La responsabilità finanziaria out-of-pocket è aumentata del 11 per cento tra il 2016 e il 2017 a causa di piani sanitari ad alta deducibilità, ei consumatori non sono in grado di gestire l’aumento dei costi sanitari out-of-pocket, una recente analisi TransUnion Healthcare ha mostrato.
Circa la metà (53%) dei pazienti non ha pagato completamente le spese mediche ai fornitori nel 2015, ha rilevato lo studio.
Gli emittenti di fatture mediche dovrebbero seguire i conti delinquenti e implementare convenienti opzioni di pagamento per aumentare le raccolte dei pazienti. L’implementazione di funzionalità di carta di credito su file, opzioni di piano di pagamento e metodi di pagamento online può aumentare l’importo delle entrate raccolte direttamente dai pazienti.
Una volta che un biller medico riceve l’intero saldo della responsabilità finanziaria di un paziente e il rimborso del pagatore per un reclamo, può chiudere l’account del paziente e concludere il ciclo di fatturazione e codifica medica.
4 Problemi di fatturazione medica che riguardano il ciclo delle entrate sanitarie
La fatturazione di alcuni pazienti ai tassi di carica ospedaliera è legale?
Common medical billing and coding challenges
La fatturazione medica manuale è una sfida importante per le organizzazioni di fornitori di tutte le dimensioni. HIPAA può richiedere la trasmissione elettronica dei sinistri, ma la legge non impone l’automazione per tutti i processi di gestione dei sinistri.
L’indice CAQH 2017 ha rilevato che solo uno dei sette processi comuni di gestione dei sinistri – il coordinamento dei sinistri benefici – ha visto un significativo aumento dell’automazione dal 2016.
La presentazione dei reclami, l’ammissibilità e la verifica dei benefici, la richiesta di stato dei reclami e la consulenza sulle rimesse hanno registrato modesti aumenti nell’automazione, mentre i processi di pagamento dei reclami e di autorizzazione preventiva sono diventati più manuali rispetto al 2016.
Impegnarsi per la piena adozione elettronica di questi processi di gestione dei sinistri potrebbe risparmiare ai fornitori providers 9.5 miliardi, CAQH stimato.
Per ottenere i risparmi, le organizzazioni dei fornitori dovrebbero prima impegnarsi nell’adozione della gestione elettronica dei sinistri, quindi investire in sistemi di scambio elettronico di dati (EDI). I sistemi EDI, offerti attraverso una clearinghouse o un fornitore di gestione delle pratiche, automatizzano una serie di processi di gestione dei sinistri.
I fornitori dovrebbero cercare un sistema EDI che offra una gamma completa di transazioni automatizzate. Non tutti i sistemi includeranno tutte le transazioni comuni. In effetti, solo il 12% dei sistemi EDI disponibili automatizza le autorizzazioni precedenti e il 74% automatizza la consulenza sulle rimesse, ha rilevato CAQH.
Trascurare di informare i consumatori sulla responsabilità finanziaria del paziente comporta anche una fatturazione medica inefficiente.
Oltre un terzo (36%) dei fornitori in un recente sondaggio di West ha dichiarato di non discutere mai la responsabilità finanziaria del paziente con i pazienti, mentre solo il 23% supera sempre i costi con i loro pazienti.
Poiché i piani sanitari ad alta deducibilità spingono verso l’alto la responsabilità finanziaria del paziente, i reparti di fatturazione dovrebbero allineare le loro pratiche con la nuova realtà dei pagamenti sanitari. I pazienti stanno diventando sempre più come i pagatori e le organizzazioni dei fornitori si affidano ai loro pazienti per le entrate.
Le organizzazioni di fornitori dovrebbero implementare strategie di trasparenza dei prezzi per aiutare i pazienti a comprendere la loro responsabilità finanziaria e incoraggiarli a pagare.
Lo sviluppo di un elenco di prezzi per i servizi a basso prezzo e ad alta domanda è fondamentale, ha dichiarato la Healthcare Financial Management Association (HMFA).
Investire in una tecnologia che offre ai consumatori stime dei prezzi avanzerà anche gli sforzi di trasparenza dei prezzi sanitari di un’organizzazione.
Ad esempio, INTEGRIS con sede in Oklahoma ha creato uno strumento di stima dei prezzi che fornisce circa 240.000 prezzi per le procedure ambulatoriali ogni anno. Lo strumento Priceline fornisce ai consumatori informazioni sui prezzi dei servizi ambulatoriali e collega i dati alle informazioni sui pianificatori finanziari da utilizzare prima, durante o dopo il loro incontro.
Il sistema sanitario ha riferito che le quotazioni dei prezzi dello strumento sono accurate, con una differenza media tra il 3 e il 5 percento della carica effettiva.
Lo strumento ha aiutato INTEGRIS ad aumentare le collezioni di pazienti point-of-service di $17 milioni in sette anni.
Strumenti e strategie per la trasparenza dei prezzi sanitari, come Priceline di INTEGRIS, possono anche aiutare gli ospedali a rispondere alla recente spinta del governo per una maggiore trasparenza. CMS ha recentemente proposto una regola che richiederebbe agli ospedali di pubblicare online le loro tariffe standard entro il 1 ° gennaio 2019.
In un’intervista esclusiva con HealthITAnalytics.com, l’amministratore di CMS Seema Verma ha anche detto che la regola proposta era “solo l’inizio” di sforzi di trasparenza di prezzo di sanità da CMS.
“Quando vai a ricevere un servizio sanitario, ci saranno sempre situazioni in cui non puoi sapere quali saranno i costi, specialmente in situazioni di emergenza e alcune situazioni acute”, ha detto.
” Ma per molti di noi, stiamo andando per le procedure pianificate. Dovresti essere in grado di sapere quanto ti costerà.”
Inoltre, le organizzazioni dei fornitori dovrebbero anche considerare le query mediche automatizzate per superare le sfide della codifica medica.
I programmatori medici spesso comunicano con i fornitori per chiarire la documentazione clinica e garantire che i codici più accurati siano in corso su un reclamo. Questo processo è indicato come interrogazione medico.
Il tradizionale processo di query medico comporta un codificatore medico l’invio di una domanda o un problema a uno specialista cartella clinica o personale dell’ufficio di un medico. Questi membri del personale quindi stampare le query per i medici e medici rispondono ai documenti durante le loro ore amministrative.
Le query mediche manuali ritardano la codifica e la fatturazione medica. A Western Maryland Health System, l ” intero processo in genere ha preso ovunque da tre giorni a volte tre o quattro settimane, Tracey Davidson, RN, Direttore delle iniziative di qualità ha recentemente spiegato a RevCycleIntelligence.com.
I tassi di risposta del medico alle query presso il sistema sanitario si aggiravano anche tra il 62 e il 65 percento.
Per chiudere gli account dei pazienti prima, Western Maryland Health System ha implementato una piattaforma di query medico mobile che ha permesso ai programmatori medici di inviare domande ai medici sui loro telefoni.
La piattaforma mobile ha aumentato i tassi di risposta del medico al 100% e ha semplificato il processo di query da quattro giorni a sole quattro ore.
Dotato di un processo di query medico trasparente, Davidson intende migliorare ulteriormente la produttività della codifica identificando procedure che sfidano costantemente i fornitori e il personale di codifica.
“I nostri prossimi passi saranno quelli di concentrarsi su medici, personale CDIP e personale di codifica che potrebbero aver bisogno di ulteriore istruzione”, ha detto. “Ora possiamo concentrarci su modelli che non potevamo vedere prima. Questo ci aiuterà a vedere se ci sono inefficienze e affrontarle per migliorare la nostra produttività.”
La fatturazione e la codifica mediche sono processi integrali del ciclo delle entrate sanitarie. Garantire che la fatturazione medica e il ciclo di codifica funzionino senza intoppi assicura che i fornitori vengano pagati per i servizi forniti e che le organizzazioni dei fornitori rimangano aperte a fornire assistenza ai pazienti.
La fatturazione medica consolidata aumenta le collezioni per un gruppo TX
Modi chiave per aumentare la raccolta della responsabilità finanziaria del paziente

Visualizza su RevCycleIntelligence